Entrevista con el contador Daniel Porcaro, vocero de las mutualistas.
EN PERSPECTIVA
Jueves 04.08.2016, hora 8.19
EMILIANO COTELO (EC) —¿Las mutualistas administran mal sus recursos? ¿El Gobierno les está dando a las instituciones privadas demasiado dinero? ¿O, por el contrario, esos recursos son insuficientes para cumplir con las expectativas del Sistema Nacional Integrado de Salud (SNIS)?
Estas preguntas volvieron al tapete en las últimas semanas, cuando el Poder Ejecutivo anunció que reducirá en alrededor de 2 % las cápitas que le abona a cada institución por cada afiliado a través del Fondo Nacional de Salud (Fonasa). Si la medida se aplicara, unos US$ 24 millones al año dejarían de ingresar a las arcas de las mutualistas.
Mientras el Gobierno cree que las prestadoras privadas de salud deben mejorar la utilización de sus recursos, las mutualistas advierten que un recorte como el que se está anunciando va a afectar la calidad de atención a los pacientes, y responden que, de hecho, las cápitas deberían subirse 4 %.
Para analizar el panorama del lado de las instituciones, estamos con quien ha oficiado de vocero en estos días, el contador Daniel Porcaro.
Para empezar, ubiquemos cómo funciona el SNIS y qué son las cápitas que acabo de mencionar.
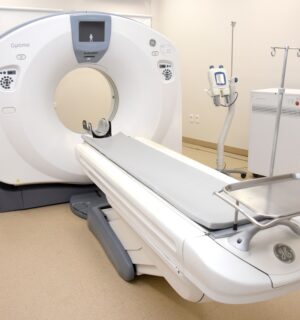
DANIEL PORCARO (DP) —A partir de la reforma de la salud el sistema de financiamiento de la salud en Uruguay ha cambiado, dejó de ser el financiamiento intergeneracional en que los más jóvenes y sanos financiaban las prestaciones destinadas a los adultos y a aquellos con más necesidades de asistencia en salud para pasar a un sistema de financiamiento por riesgo.
El riesgo se mide de acuerdo a la edad y sexo de la población asistida y se pagan diferentes valores de acuerdo a esos dos parámetros. A partir de la reforma de la salud se establecieron valores para diferentes edades y por sexo para remunerar el gasto asistencial que se prevé que van a tener las instituciones. En el año 2007, cuando arranca la reforma, el cálculo de las cápitas se hizo sobre la población asistida en el año 2005 en el sistema privado de salud de aquel momento, con patologías y con una estructura etaria y de riesgo sanitario que con el tiempo han ido cambiando.
A medida que la reforma fue avanzando, nuevas prestaciones se incorporaron al sistema y la presión asistencial que existe, porque permanentemente están evolucionando los tratamientos y las formas de solucionar los problemas de salud, fue llevando a que las instituciones ya en el año 2011 empezaran a notar –de ese año datan los primeros informes sobre la materia– un creciente deterioro de su resultado operativo, de la relación entre lo que gastan en asistencia y lo que les entra de recursos.
Las instituciones han entendido, a lo largo de este tiempo, y lo han hablado con las autoridades sanitarias del país y con el Ministerio de Economía y Finanzas (MEF), que debería haber un desfasaje [ajuste] del valor de las cápitas justificado por este problema. Por ese motivo en el año 2012, en el contrato de gestión que se firmó de ahí para adelante, se convino en formar una comisión que estudiara el tema de las cápitas. Esa comisión ha venido trabajando…
EC —Hace cuatro años de eso ya.
DP —Claro, esa comisión ha estado trabajando con cierta permanencia desde hace un año y medio, terminó en el mes de junio, y en el resultado aparecen las diferencias que usted marcó al inicio.
EC —Las mutualistas entienden que hay que aumentar las cápitas y el Gobierno resuelve bajarlas. ¿Cómo se entiende semejante contraste?
DP —La metodología de determinación de las cápitas es bastante complicada, tiene aspectos estadísticos, aspectos que hacen a la determinación de los costos asistenciales de las instituciones, información que todavía no está lo suficientemente madura como para sacar conclusiones trasladables al modelo de cápitas. Hay un montón de aspectos de la metodología que están en discusión, y como todavía no tenemos todos los elementos para evaluar el verdadero costo asistencial que tendríamos que tener en base a datos históricos, se están incorporando algunos nuevos parámetros y hay otros que tenemos que manejar con algún nivel de suposiciones.
De todas formas, puede haber un modelo que arroje un resultado –2 y otro que arroje un resultado +4, pero hay una realidad que es incontrastable: si de 11 mutualistas –hablo por las de Montevideo– 8 tienen déficit operativo, quiere decir que sus costos están por encima de sus ingresos regulados –y con una rebaja de las cápitas serían 10 de 11–, no dudas de que hay un problema en los costos o en los ingresos. Por lo tanto es difícil poder aseverar, aun cuando el arroje un resultado de esos, que ese resultado, contrastado con la realidad, dé una rebaja de las cápitas. Esa es en el fondo la discusión que estamos teniendo con el Poder Ejecutivo.
EC —¿Cuánto dependen las mutualistas de las cápitas? ¿Cuál es el peso de las cápitas en sus ingresos?
DP —De cada $ 100 que entran al sistema, $ 73 corresponden a la cuota salud. Esa cuota salud a su vez se abre en la cápita y otro componente que son las metas asistenciales, que son algunos estímulos e incentivos que el regulador sanitario otorga a las instituciones para cumplir con políticas sanitarias. De $ 100 tiene $ 73 que entran por estos mecanismos y $ 67 que entran por el mecanismo de cápitas. O sea que es un ingreso relevante.
EC —¿El resto qué es?
DP —El resto son afiliados individuales –que quedan muy pocos–, la venta de servicios y los llamados copagos. El copago es el tique que usted paga para atenderse o para hacerse determinados tratamientos. El tema es que la política sanitaria para facilitar el acceso a la asistencia, ha tenido una política de reducción de copagos. Copagos que más o menos, para hablar en cifras redondas, significan entre el 8 % y el 10 % en cada institución. Por lo tanto, ante una política de reducción de copagos, adquiere mayor importancia el tema de las cápitas en la estructura relativa de ingresos. También se ha dado el sistema de complementación, de venta de servicios entre empresas, para no superponer estructuras. Ese es el otro componente de los ingresos de las instituciones.
EC —En las declaraciones públicas que han hecho las autoridades del Gobierno aparece una crítica. Por ejemplo, el director de Salud, Jorge Quian, dijo que las instituciones tienen gastos “absolutamente innecesarios”. Y por su lado, el ministro de Salud, Jorge Basso, alegó que hay “superposición de recursos y subutilización de equipamiento”. ¿Cómo responden ustedes a este tipo de observaciones?
DP —A la primera observación, la de que habría gastos innecesarios, el regulador tiene todos los elementos para determinar y regular si hay gastos innecesarios en el sistema. Nunca lo ha hecho.